axSpA: axiale Spondyloarthritis
GFR: glomeruläre Filtrationsrate
MDRD: Modification of Diet in Renal Disease
PsA: Psoriasis-Arthritis
RA: rheumatoide Arthritis
SLE: systemischer Lupus erythematodes
SpA: Spondyloarthritide
Die Rheuma-Reihe: Rheuma und Niere
Organbeteiligungen, beispielsweise Nierenbeteiligungen, kommen bei einem Großteil der Rheuma-Erkrankten vor und sind prognosebestimmend. Erfahren Sie mehr zu nephrologischen Komorbiditäten bei Rheuma und ihrer Bedeutung für den Praxisalltag!
80 % der Patient:innen mit rheumatoider Arthritis (RA) leiden unter Komorbiditäten.1 Die Häufigkeit von Komorbiditäten ist bei Betroffenen von axialer Spondyloarthritis (axSpA) und Psoriasis-Arthritis (PsA) vergleichbar hoch.1,2 Sie können den Krankheitsverlauf beeinflussen und Therapiemöglichkeiten einschränken.1,2 Begleiterkrankungen der Niere sind bei Rheuma-Patient:innen häufig und deren Ursachen sowie Verlauf variabel.3-6 Wir geben Ihnen einen Überblick zu Begleiterkrankungen bei Rheuma und die Bedeutung von Nephro-Komorbiditäten für den Praxisalltag!
Komorbiditäten sind entscheidend für den Krankheitsverlauf bei Rheuma: Die Wahrscheinlichkeit einer Remission nimmt bei RA-Patient:innen um 28 % pro Komorbidität ab.7 Daher ist es essentiell, Begleiterkrankungen frühzeitig zu erkennen und zu behandeln.
Erfahren Sie in unserer Beitragsreihe „Die Rheuma-Reihe: Rheuma und…“ mehr zu den möglichen Beeinträchtigungen von Herz- und Lungenfunktion sowie zu psychischen Störungen!
Nierenbeteiligung bei Rheuma
Nierenfunktionsstörungen gehören zu den häufigsten Begleiterkrankungen bei rheumatischen Erkrankungen und bestimmen oft maßgeblich die Prognose.3 Sie kommen bei bis zu 50 % der Rheuma-Patient:innen vor.3-5 Eine renale Beteiligung liegt bei der rheumatoiden Arthritis (RA) eher selten vor, beim systemischen Lupus erythematodes (SLE) tritt sie jedoch oft auf.3 Zu den häufigsten Nierenerkrankungen zählen unter anderem membranoproliferative Glomerulonephritis, membranöse Glomerulonephritis und Immunoglobulin A-Nephropathie.4
Nierenbeteiligungen bei Rheuma sind klinisch sehr variabel.3 Sie können eine Manifestation der systemisch-rheumatischen Erkrankung sein, Folge der medikamentösen Therapie, oder sie treten unabhängig von beiden Punkten auf.5 Eine Abgrenzung der Ursachen ist sehr wichtig, jedoch im Einzelfall oft schwierig.3 Eine Niereninsuffizienz bei Rheuma beeinflusst Therapiewahl, Morbidität und Mortalität.3,6 So wird die Auswahl und Dosierung von Basismedikamenten, Immunsuppressiva, Analgetika sowie die Osteoporosemedikation durch eine Niereninsuffizienz erheblich eingeschränkt.8 Das Mortalitätsrisiko ist bei Niereninsuffizienz erhöht.5,7 Ursächlich dafür ist unter anderem die akzelerierte Arteriosklerose und bei fortgeschrittener Niereninsuffizienz kommt eine zelluläre Immundefizienz verstärkend hinzu.8
Diagnosestellung einer Niereninsuffizienz
Häufig wird eine Nierenfunktionsstörung anhand erhöhter Kreatininwerte in Laboruntersuchungen festgestellt.3,8 Serumkreatinin ist allerdings kein idealer Parameter zur Beurteilung der Nierenfunktion, denn Anstiege über den Normbereich zeigen sich erst bei einer Reduktion der glomerulären Filtrationsrate (GFR) ab ca. 50 %. 3,8 Vor allem Nierenfunktionseinschränkungen bei älteren Patient:innen oder bei Personen mit geringer Muskelmasse können unterschätzt werden.3,8 Für das Screening und die Verlaufsbeobachtung ist eine Schätzung der GFR z. B. nach der MDRD-Formel (MDRD: Modification of Diet in Renal Disease) etabliert (Abb. 1).3,8 Die Formel berücksichtigt unter anderem Kreatininwert, Alter und Geschlecht und wird von fast allen Laboren angewendet.3,8 Alternativen zum Kreatinin, wie z. B. Cystatin C, haben sich bislang nicht durchgesetzt.3,8
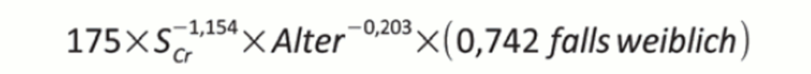
Abbildung 1 MDRD-Formel (Modification of Diet in Renal Disease) zur Schätzung der GFR in mL/min/1,73 m2. SCr: Serum-Kreatinin. Entnommen aus 9.
Nierenschäden können außerdem einen Einfluss auf andere diagnostische Verfahren haben. Beispielsweise können Nierenschäden bildgebende und laborchemische Diagnostikmethoden einschränken.8 Unter anderem erhöht sich in der CT-Diagnostik das Risiko eines kontrastmittelinduzierten Nierenversagens und im MRT die Gefahr für eine nephrogene systemische Fibrose bei schwer eingeschränkter Nierenfunktion.8
Medikation als Ursache
Für die Behandlung kann die Ursache einer Nierenfunktionsstörung maßgeblich sein.3,6 Neben der rheumatischen Erkrankung selbst können Medikation und Koinzidenz ursächlich für das Auftreten von Nierenfunktionsstörungen sein.3,5
Viele in der Rheumatologie eingesetzte Medikamente haben nephrotoxische Nebenwirkungen.3 Sie können die renale Hämodynamik stören sowie tubulotoxische, immunologische und allergische Reaktionen hervorrufen.3 Insbesondere Patient:innen mit RA, PsA oder Spondyloarthritiden (SpA) haben ein höheres Risiko für medikamentös-bedingte Nierenschäden, in Folge der Grunderkrankung.3
Koinzidenz als Ursache
Sowohl rheumatische Erkrankungen als auch chronische Nierenerkrankungen kommen in der Bevölkerung häufig vor, sodass beide Erkrankungen oft koinzidieren.3 Das Vorliegen zweier voneinander unabhängiger Erkrankungen ist viel wahrscheinlicher als eine einzige Krankheitsentität.3
Erhöhtes kardiovaskuläres Risiko
Unabhängig von der Ursache haben Nierenfunktionsstörungen einen Einfluss auf Therapiewahl, Morbidität und Mortalität.3,6 Außerdem haben Patient:innen mit entzündlich rheumatischen Erkrankungen und Niereninsuffizienz ein erhöhtes kardiovaskuläres Risiko.4,8 Es sollten eine Anpassung der Rheumatherapie an die Nierenfunktion sowie Maßnahmen zur Nephro- und Kardioprotektion erfolgen.6,8 Präventive Maßnahmen zur kardiovaskulären Protektion sind:3,6
- Blutdrucksenkung
- Reduktion der Salzaufnahme
- Body-Mass-Index von 20-25
- Raucherentwöhnung
- Altersadaptierte Diabeteseinstellung
Praktisches für die Praxis
- Eine Niereninsuffizienz bei Rheuma beeinflusst Therapiewahl und Mortalität.3,6
- Zur Diagnosestellung einer Niereninsuffizienz ist die Schätzung der GFR mittels MDRD-Formel3,8 etabliert.
- Störungen der Nierenfunktion können auch durch eine Rheuma-Therapie bedingt sein oder zufällig3 auftreten.
Abkürzungen
Quellen
- Krüger K et al.. Z Rheumatol. 2019; 78: 218-220.
- Krüger K et al.Rheuma plus. 2019; 18: 171-177.
- Janneck M et al. Zeitschrift für Rheumatologie. 2013; 72(6): 555-570.
- Hickson LJ et al. Am J Kidney Dis. 2014; 63(2): 206-213.
- Märker-Hermann E. Rheuma und Niere. Z Rheumatol. 2022; 81: 809-810.
- de Groot K et al.Zeitschrift für Rheumatologie. 2015; 74(4): 288-289.
- Radner H et al. Baillieres Clin Rheumatol. 2015; 54(11): 2076-2084.
- Weiner SM. Z Rheumatol. 2022; 81: 811-828.
- Deutsches Ärzteblatt, Niereninsuffizienz und Medikation bei Pflegeheimbewohnern, eGrafik, URL: https://www.aerzteblatt.de/archiv/174770/Niereninsuffizienz-und-Medikation-bei-Pflegeheimbewohnern, (zuletzt aufgerufen 09.03.2023).
PP-AU-DE-1583